Bác sĩ: ThS.BSNT Trần Hiền
Chuyên khoa:
Năm kinh nghiệm:
Ung thư biểu mô tuyến ống tụy (Pancreatic Ductal Adenocarcinoma – PDAC) là dạng ung thư tụy phổ biến nhất, chiếm >85% các ung thư biểu mô ở tụy. Căn bệnh này được đặc trưng bởi tiên lượng cực kỳ xấu, với tỷ lệ sống sót sau 5 năm thấp hơn hầu hết các khối u đặc khác. Trên quy mô toàn cầu, tỷ lệ mắc ung thư biểu mô tuyến ống tụy đang có xu hướng gia tăng đáng báo động. Các dự báo dịch tễ học cho thấy, nếu không có những đột phá lớn trong phát hiện sớm và điều trị, ung thư biểu mô tuyến ống tụy được dự đoán sẽ trở thành nguyên nhân tử vong do ung thư đứng hàng thứ hai trong vòng vài thập kỷ tới.
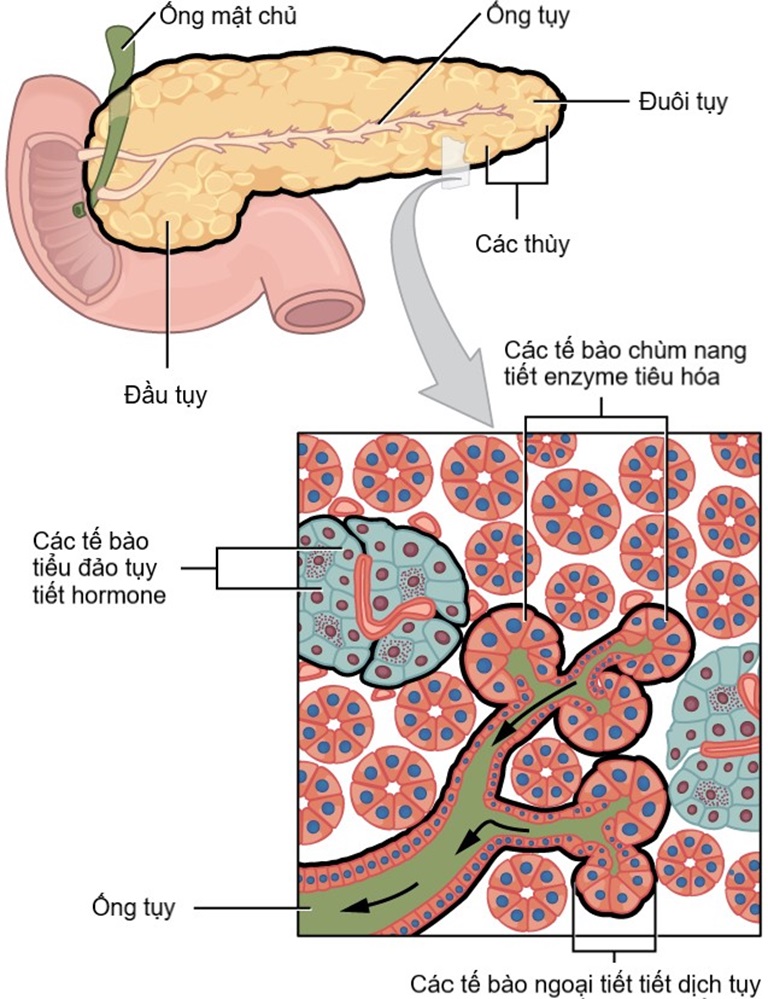
Ung thư tụy có thể phát sinh từ bất kỳ tế bào tuỵ ngoại tiết hay tuỵ nội tiết nào
Tại Hoa Kỳ, ước tính khoảng 60.000 ca mắc mới được chẩn đoán mỗi năm, và đáng chú ý là phần lớn trong số này đã ở giai đoạn tiến triển hoặc thậm chí di căn xa. Gánh nặng y tế cộng đồng trong tình trạng u ác tính của tuỵ là rất lớn, không chỉ bởi khả năng chữa khỏi thấp mà còn do chi phí điều trị cao và sự thiếu vắng của các phương pháp sàng lọc hiệu quả cho cộng đồng. Chính vì vậy, việc nghiên cứu sâu hơn về cơ chế bệnh sinh, phát triển các dấu ấn sinh học tin cậy và xây dựng chiến lược sàng lọc cho các nhóm đối tượng nguy cơ cao đang là những ưu tiên hàng đầu trong lĩnh vực ung thư học.
Hiểu rõ nguồn gốc và cách thức phát triển của ung thư tụy là chìa khóa để hướng tới các chiến lược phòng ngừa và điều trị hiệu quả hơn.
Yếu tố nguy cơ
Nhiều yếu tố nguy cơ đã được xác định có liên quan mật thiết đến sự phát triển của ung thư biểu mô tuyến ống tụy:
Cơ chế phân tử và tiến triển
Ung thư biểu mô tuyến ống tụy tiến triển qua nhiều bước từ tổn thương tiền ác tính trong ống tụy (pancreatic intraepithelial neoplasia - PanIN), các u nhầy nội ống (IPMN), hoặc u nang tủy xơ (MCN) đến xâm nhập và di căn. Các đặc trưng phân tử gồm:
Tóm lại cơ chế bệnh sinh là sự kết hợp của biến đổi gen chủ chốt (đột biến KRAS là điểm khởi đầu), bất thường của các gene ức chế u (TP53, CDKN2A, SMAD4), và môi trường mô đệm/miễn dịch độc đáo của tụy tạo điều kiện
Sự nguy hiểm của u tuỵ ác tính nằm ở chỗ nó thường phát triển một cách âm thầm trong nhiều năm. Do tuyến tụy nằm sâu trong ổ bụng, các triệu chứng thường chỉ xuất hiện khi khối u đã phát triển lớn, xâm lấn vào các cấu trúc lân cận hoặc đã di căn.
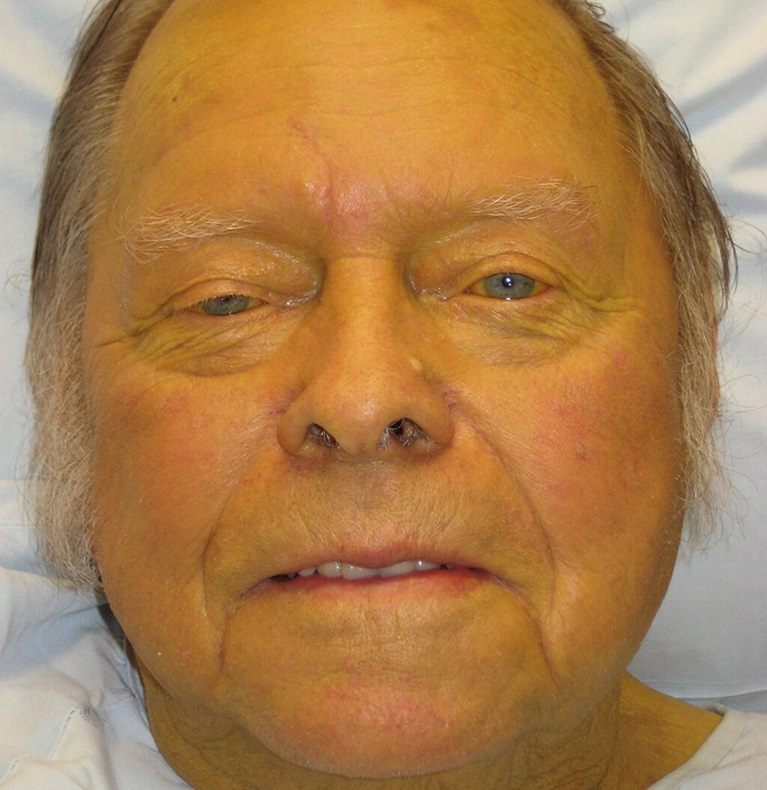
Vàng da có thể là triệu chứng do khối u tụy làm tắc mật
Các triệu chứng thường gặp
Phân loại giai đoạn và biến chứng
U ác tính của tuỵ được phân loại dựa trên khả năng phẫu thuật cắt bỏ, một yếu tố tiên lượng then chốt:
Các biến chứng thường gặp bao gồm tắc mật nặng dẫn đến suy gan, tắc ruột, suy dinh dưỡng trầm trọng và đau đớn khó kiểm soát. Di căn xa là nguyên nhân chính dẫn đến tử vong.
Trong bối cảnh điều trị còn nhiều khó khăn, phòng ngừa và phát hiện sớm là chìa khóa then chốt:
- Phòng ngừa nền tảng: Tập trung vào thay đổi lối sống, bao gồm ngừng hút thuốc, duy trì cân nặng hợp lý, tăng cường vận động, chế độ ăn lành mạnh và kiểm soát tốt bệnh tiểu đường.
- Sàng lọc cho nhóm nguy cơ cao: Việc sàng lọc tích cực bằng MRI/EUS ở những người có hội chứng di truyền hoặc tiền sử gia đình nặng nề là chiến lược thiết thực nhất hiện nay để phát hiện các tổn thương tiền ác tính hoặc ung thư ở giai đoạn rất sớm.
- Nghiên cứu tương lai: Một số biện pháp, hướng đi đầy hứa hẹn, đã và đang dần được triển khai như sử dụng sinh thiết lỏng (ctDNA) để phát hiện ADN của khối u trong máu, phân tích các dấu ấn methyl hóa, nghiên cứu vai trò của hệ vi sinh vật đường ruột và ứng dụng trí tuệ nhân tạo (AI) trong phân tích hình ảnh y tế để phát hiện những dấu hiệu tinh vi nhất của bệnh.
Ung thư biểu mô tuyến ống tụy là một căn bệnh ác tính với diễn biến phức tạp, thường được chẩn đoán muộn và có cơ chế kháng trị đa dạng. Mặc dù những tiến bộ trong hóa trị đa thuốc và chiến lược điều trị tân bổ trợ đã mang lại những cải thiện nhất định về tỷ lệ sống, kết quả tổng thể vẫn chưa thực sự khả quan. Để thay đổi cục diện, cần một cuộc cách mạng trong phát hiện sớm, đồng thời áp dụng rộng rãi và có hệ thống các xét nghiệm phân tử để hướng đến điều trị cá thể hóa. Song song đó, việc tăng cường các biện pháp phòng ngừa, sàng lọc chủ động cho nhóm nguy cơ cao và đẩy mạnh nghiên cứu cơ bản về sinh học khối u sẽ là những trụ cột quan trọng trong cuộc chiến lâu dài nhằm giảm gánh nặng của căn bệnh này.
Quy trình chẩn đoán ung thư biểu mô tuyến ống tụy không chỉ dừng lại ở việc xác định sự hiện diện của khối u, mà còn phải đánh giá chính xác giai đoạn bệnh, đặc điểm sinh học để định hướng kế hoạch điều trị tối ưu.
Chẩn đoán hình ảnh
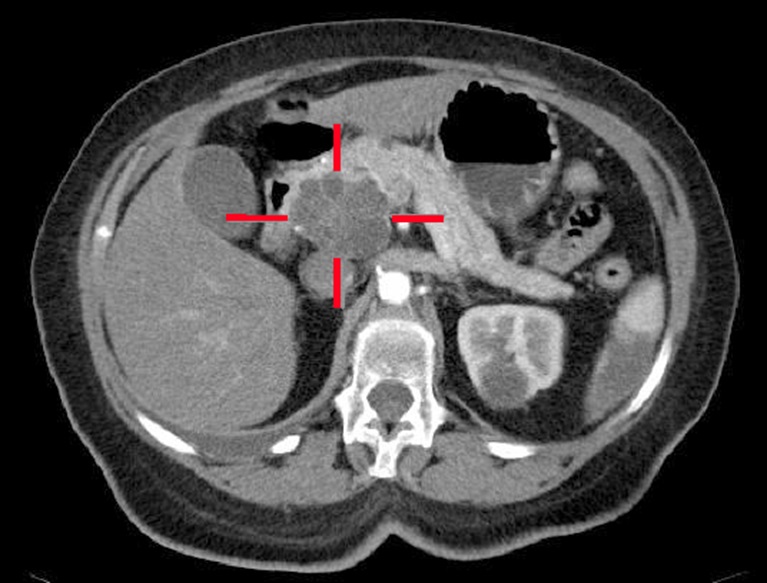
Hình ảnh cắt lớp vi tính của khối u đầu tuỵ
Dấu ấn sinh học và mô bệnh học
- CA 19-9: Là dấu ấn ung thư được sử dụng phổ biến nhất cho ung thư biểu mô tuyến ống tụy. Tuy nhiên, giá trị của nó trong sàng lọc rất hạn chế do độ nhạy và độ đặc hiệu không cao. CA 19-9 có thể tăng trong các bệnh lý lành tính như viêm tụy, viêm đường mật, tắc mật. Đáng chú ý, khoảng 5-10% dân số không sản xuất CA 19-9, dẫn đến âm tính giả. Do đó, CA 19-9 chủ yếu dùng để theo dõi đáp ứng điều trị và tiên lượng sau khi đã có chẩn đoán xác định.
- Giải phẫu bệnh: đóng vai trò trung tâm trong chẩn đoán xác định và phân biệt với các tổn thương khác của tuỵ. Về đại thể, khối u thường cứng, chắc, màu trắng xám, xâm lấn lan toả và khó giới hạn ranh giới rõ. Dưới kính hiển vi, đặc trưng nổi bật là cấu trúc tuyến bất thường với các ống tuyến nhỏ, khe hẹp, sắp xếp lộn xộn và mất cực tính tế bào. Tế bào u có nhân to, không đều, hạch nhân rõ, tỷ lệ nhân/ bào tương tăng, thường có hình ảnh nhân chia. Một đặc điểm quan trọng của ung thư biểu mô tuyến ống tuỵ là phản ứng mô đệm xơ hoá (desmoplasia) rất mạnh, tạo nên nền xơ dày đặc bao quanh các tuyến u, góp phần làm khối u rắn chắc. Ngoài ra, có thể gặp hiện tượng xâm nhập thần kinh và xâm lấn mạch máu, là yếu tố tiên lượng xấu.
Hình 4. Hình ảnh vi thể (nhuộm H&E) trong ung thư biểu mô tuyến tuỵ
- Xét nghiệm di truyền phân tử: Đây là bước tiến quan trọng trong quản lý ung thư biểu mô tuyến ống tụy hiện đại. Các xét nghiệm này bao gồm:
- Xét nghiệm sinh thiết lỏng (ctDNA): Phân tích ADN của khối u lưu hành trong máu.
- Xét nghiệm mô khối u (somatic): Tìm đột biến trên chính tế bào ung thư.
- Xét nghiệm di truyền (germline): Tìm đột biến xảy ra trên dòng sinh dục, có thể di truyền. Các xét nghiệm này nhằm tìm kiếm những đột biến làm gia tăng khuynh hướng hình thành ung thư như BRCA1/2, PALB2, ATM, NTRK, hoặc các dấu hiệu như MSI-H (bất ổn định vi vệ tinh cao) để chỉ định liệu pháp miễn dịch. Các hướng dẫn lâm sàng (như NCCN) hiện khuyến cáo xét nghiệm di truyền cho hầu hết bệnh nhân u ác tính của tuỵ.
Sàng lọc ung thư tuỵ
Hiện không có khuyến cáo sàng lọc ung thư biểu mô tuyến ống tuỵ cho cộng đồng nói chung. Chiến lược sàng lọc chỉ được áp dụng cho những cá nhân có nguy cơ rất cao, chẳng hạn như có tiền sử gia đình mạnh hoặc mang các hội chứng di truyền đã biết. Phương pháp sàng lọc thường là kết hợp MRI/MRCP hoặc Siêu âm nội soi (EUS) định kỳ, bắt đầu từ độ tuổi được xác định dựa trên tiền sử gia đình.
Điều trị PDAC đòi hỏi một phác đồ đa phương thức, kết hợp nhuần nhuyễn giữa phẫu thuật, hóa trị, xạ trị và các liệu pháp toàn thân khác, dựa trên giai đoạn bệnh và đặc điểm của từng bệnh nhân.
Giai đoạn có thể cắt bỏ
- Whipple (cắt khối tá-tụy): Áp dụng cho u đầu tụy.
- Cắt thân và đuôi tụy: Áp dụng cho u ở thân hoặc đuôi tụy.
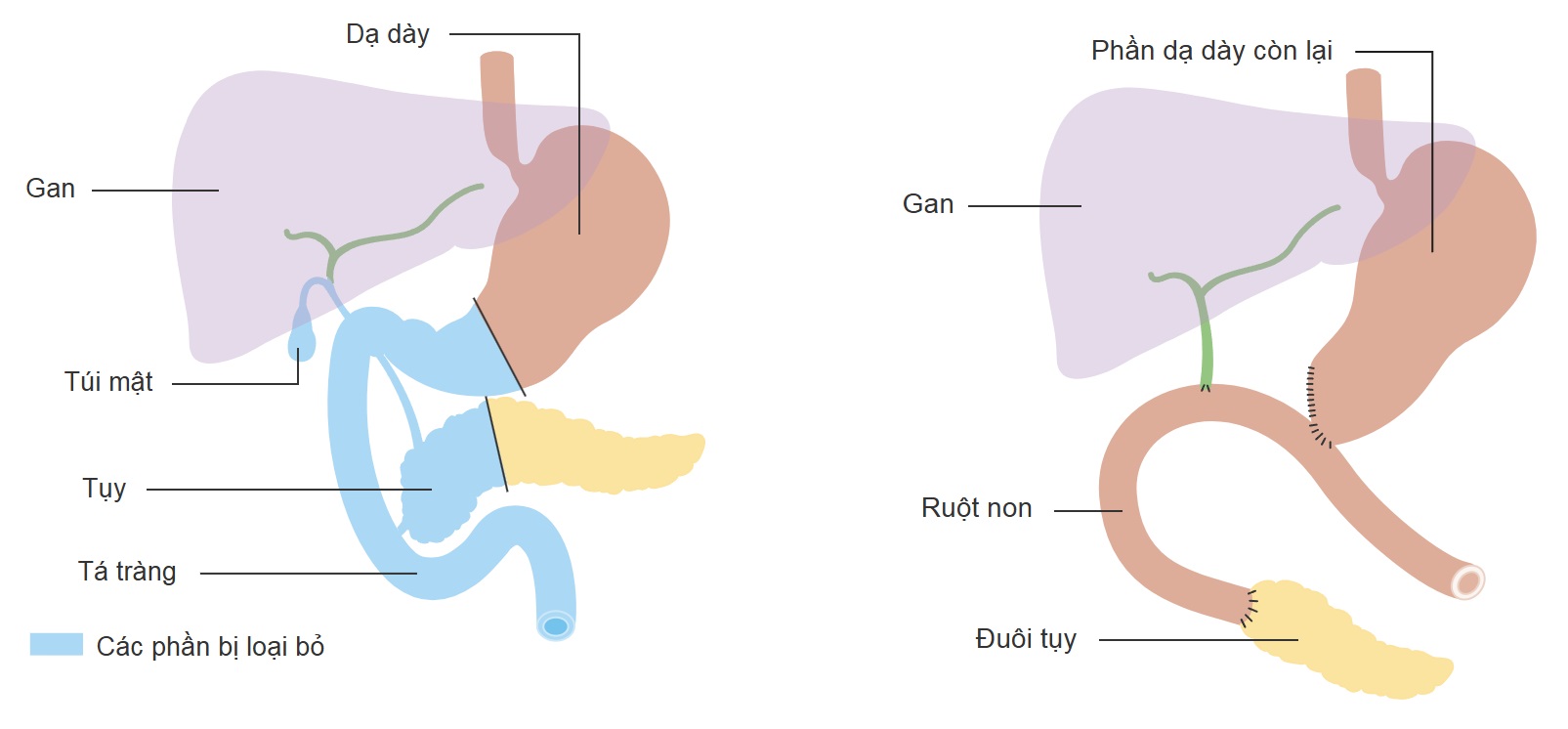
Phẫu thuật cắt khối tá tuỵ trong ung thư biểu mô tuyến ống tuỵ
Giai đoạn ranh giới phẫu thuật triệt căn (Borderline resectable)
- Thu nhỏ khối u, tăng khả năng cắt bỏ triệt để (cắt bỏ R0).
- Tiêu diệt các vi di căn sớm mà hình ảnh chưa phát hiện được.
- Lựa chọn những bệnh nhân thực sự có lợi từ phẫu thuật (nếu bệnh không tiến triển trong quá trình hóa trị). Xạ trị có thể được xem xét kết hợp trong một số trường hợp.
Giai đoạn tiến triển tại chỗ hoặc di căn
- FOLFIRINOX: Cho bệnh nhân trẻ, thể trạng tốt (PS 0-1).
- Gemcitabine + nab-paclitaxel: Lựa chọn phổ biến khác, có thể dung nạp tốt hơn ở một số bệnh nhân.
- Ức chế PARP (Olaparib): Dùng duy trì cho bệnh nhân có đột biến BRCA sau khi đã ổn định bệnh với hóa trị có platinum.
- Ức chế NTRK (Larotrectinib, Entrectinib): Cho khối u có sự hợp nhất gen NTRK (hiếm gặp).
- Ức chế điểm kiểm soát miễn dịch (Pembrolizumab): Cho nhóm bệnh nhân có MSI-H/dMMR.
Tiên lượng
Tiên lượng chung của u tuỵ ác tính vẫn còn rất dè dặt, với tỷ lệ sống sót sau 5 năm toàn bộ chỉ khoảng 10-12%. Yếu tố tiên lượng quan trọng nhất là giai đoạn bệnh tại thời điểm chẩn đoán. Các yếu tố khác bao gồm tình trạng thể lực, khả năng phẫu thuật triệt căn, mức độ đáp ứng với hóa trị và các đặc điểm sinh học phân tử. Đáng chú ý, những bệnh nhân may mắn được phát hiện ở giai đoạn sớm và phẫu thuật thành công kết hợp với hóa trị bổ trợ tích cực có tiên lượng tốt hơn rất nhiều, với tỷ lệ sống sót sau 5 năm có thể lên tới 20-30% hoặc hơn.
Tài liệu tham khảo:
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
