Bác sĩ: Bác sĩ Nguyễn Thị Ngân
Chuyên khoa: TRUNG TÂM XÉT NGHIỆM MEDLATEC
Năm kinh nghiệm: 3 năm
Bạch cầu cấp hay còn gọi là Lơ xê mi cấp là một trong những bệnh lý máu ác tính. Do tại tủy xương tăng sinh một loại tế bào non chưa biệt hóa hoặc biệt hóa rất ít (tế bào blast). Sự tăng sinh và tích lũy các tế bào này dẫn đến sinh máu bình thường bị giảm sút hậu quả dẫn dến suy tủy xương với các biểu hiện: Thiếu máu, chảy máu, nhiễm trùng, đồng thời các tế bào ác tính lan tràn ra máu, thâm nhiễm vào các cơ quan gây nên: gan to, lách to, hạch to, đau xương, lợi phì đại.
Bạch cầu cấp là một trong những bệnh lý máu ác tính
Dịch tễ
- Bệnh bạch cầu được nhà giải phẫu và bác sĩ phẫu thuật Alfred-Armand-Louis-Marie Velpeau mô tả lần đầu tiên vào năm 1827.
- Một mô tả đầy đủ hơn đã được nhà bệnh học Rudolf Virchow đưa ra vào năm 1845.
- Đến năm 1900, bệnh bạch cầu được xem như một nhóm bệnh thay vì một bệnh đơn lẻ.
- Năm 1962, các nhà nghiên cứu Emil J. Freireich, Jr. và Emil Frei III đã sử dụng hóa trị liệu kết hợp để cố gắng chữa bệnh bạch cầu. Các thử nghiệm đã thành công với một số người sống sót lâu sau các thử nghiệm.
- Theo thống kê ở Châu Âu, tỷ lệ mắc bệnh bạch cầu cấp trong cộng đồng từ khoảng 8 - 9 người/ 100.000 dân và chiếm khoảng 5% tổng số ung thư ở mọi lứa tuổi.
- Tại Mỹ, bạch cầu cấp dòng tủy chiếm tỷ lệ khoảng 1.2% các bệnh ung thư. Tỷ lệ này tăng lên theo tuổi.
- Tai Việt Nam, theo Trần Thị Minh Hương và công sự năm 1997- 1999 ở Viện Huyết học và Truyền máu, bệnh bạch cầu cấp chiếm tỷ lệ 38.5% trong số bệnh về máu. Theo tác giả Đỗ Trung Phấn , đối với nhóm bệnh nhân bạch cầu cấp dòng lympho tỷ lệ bị bệnh nam/nữ là 1,9/1, còn nhóm bạch cầu cấp dòng tủy tỷ lệ bị bệnh ở nam/nữ là 1/1.
Phân loại
- Bạch cầu cấp được chia thành 2 nhóm: Bạch cầu cấp dòng tủy và bạch cầu cấp dòng Lympho. Trong mỗi nhóm có các cách phân loại khác nhau, thường được sử dụng trên lâm sàng là cách phân loại dựa trên hình thái tế bào blast+ đặc điểm nhuộm hóa học tế bào của các nhà huyết học Pháp, Mỹ, Anh (FAB)
Bạch cầu cấp dòng Lympho
Phân loại FAB chia ra:
- Bạch cầu tủy cấp gồm 8 thể:
- Bạch cầu lympho cấp gồm 3 thể:
Cũng như các bệnh lý ung thư khác, đến nay nguyên nhân gây bạch cầu cấp vẫn chưa được tìm ra, tuy nhiên chúng ta cần luu ý những yếu tố nguy cơ làm tăng tỷ lệ mắc bệnh, gồm:
- Tia xạ: Ở những người tiếp xúc tia xạ lâu ngày (vùng nhiễm xạ nặng, điều trị bằng tia xạ,…), sau các vụ nổ hạt nhân thì tỷ lệ bạch cầu cấp nhiều hơn bình thường. Tia xạ gây tổn thương vật liệu di truyền, gây suy giảm miễn dịch.
- Hóa chất: Những công nhân tiếp xúc với hóa chất nhóm Alkyl, nhóm benzen tỷ lệ bạch cầu cấp cao hơn bình thường. Hoặc tình trạng hóa chất, thuốc trừ sâu,… nhiễm độc nguồn nước, thức ăn.
- Virus: Qua các nghiên cứu cho thấy một số virus gây ung thư như HTLV1, HTLV2 gây bệnh bạch cầu cấp dòng lympho T,…
Virus gây bệnh bạch cầu cấp
- Yếu tố di truyền: có một số bệnh bẩm sinh di truyền như Hội chứng Down, hội chứng thiếu hụt miễn dịch bẩm sinh, hội chứng Poland,…
- Bệnh nhân mắc hội chứng rối loạn sinh tủy, hội chứng tăng sinh tủy sau một thời gian có trường hợp chuyển bạch cầu cấp thứ phát.
- Những người có tiền sử gia đình mắc bệnh bạch cầu cũng có nguy cơ mắc bệnh cao hơn.
Triệu chứng lâm sàng tùy thuộc vào từng bệnh nhân, giai đoạn bệnh, thể bệnh mà có những triệu chứng khác nhau, có thể gặp 1 vài triệu chứng hoặc đầy đủ các biểu hiện như sau:
a. Thiếu máu
- Nguyên nhân thiếu máu do tình trạng giảm tổng hợp hồng cầu trong tủy xương
- Da xanh, niêm mạc nhợt. Để đánh giá khách quan triệu chứng này bệnh nhân cần được khám trong điều kiện phòng đủ ánh sáng và khám các vùng da ít sắc tố như: da lòng bàn tay.
- Hoa mắt chóng mặt, đau đầu, mệt mỏi, đau mỏi cơ, xương khớp, chán ăn, rối loạn tiêu hóa (táo bón hoặc tiêu chảy),
- Nhip tim nhanh, hồi hộp trống ngực do hệ tim mạch tăng hoạt động để duy trì oxy cho cơ thể.
- Tình trạng thiếu máu xảy ra khá nhanh, nặng dần.
b, Xuất huyết
- Đặc điểm; Xuất huyết tự nhiên, hay gặp ở da và niêm mạc, dạng chấm, nốt, hoặc có thể dạng mảng xuất huyết.
- Trường hợp xuất huyết tạng: Xuất huyết tiêu hóa, tiết niệu người bệnh có biểu hiện đại tiểu tiện ra máu,..
- Xuất huyết não - màng não đe dọa tính mạng người bệnh.
Xuất huyết não - màng não rất nguy hiểm, có thể gây tử vong
c. Nhiễm trùng
Sốt, nhiễm trùng ở da, viêm phổi, loét họng, loét miệng.
d. Thâm nhiễm tế bào blast
Gan to, lách to, hạch to, thâm nhiễm da, thâm nhiễm thần kinh gây nên dấu hiệu thần kinh khu trú (đau nửa đầu, co giật, hôn mê), thâm nhiễm xương người bệnh có biểu hiện đau xương, phì đại lợi.
Bạch cầu cấp là bệnh lý ác tính, diễn biến nhanh, tình trạng bệnh nặng. Nếu không được điều trị kịp thời hoặc không đáp ứng điều trị thì hậu quả cuối cùng là tử vong.
Là những trường hợp có các yếu tố nguy cơ kể trên:
- Thường xuyên tiếp xúc tia xạ, hóa chất, nhiễm virus HTLV1, HTLV2.
- Người bị Down, người mắc hội chứng thiếu hụt miễn dịch bẩm sinh, hội chứng Poland… Bệnh nhân mắc hội chứng rối loạn sinh tủy, hội chứng tăng sinh tủy làm tăng nguy cơ bị bạch cầu cấp hơn người bình thường.
- Cần duy trì lối sống lành mạnh: hạn chế tiếp xúc tia xạ, hóa chất, ăn uống cân bằng, tăng cường rau xanh, tập luyện thể dục thể thao.
- Khám sức khỏe đều đặn, định kỳ 6 tháng - 1 năm /lần.
Chẩn đoán xác định
Bạch cầu cấp được chẩn đoán xác định trên cơ sở các biểu hiện lâm sàng và xét nghiệm, cụ thể là:
- Dựa vào triệu chứng lâm sàng điển hình của bệnh.
- Xét nghiệm tuỷ đồ thấy tế bào blast ≥ 20% tế bào có nhân trong tuỷ xương.
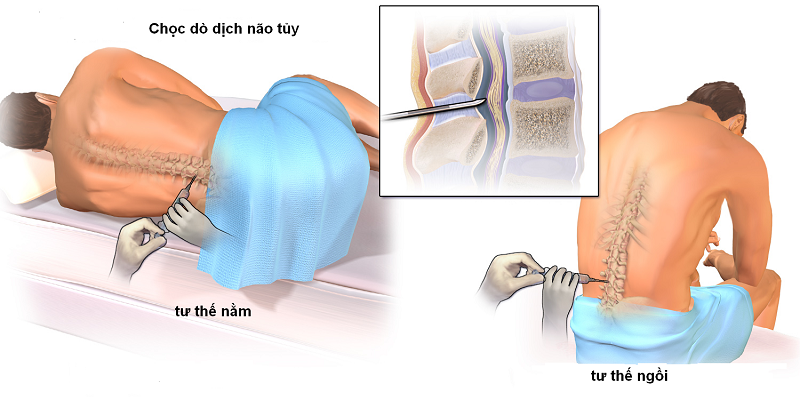
Xét nghiệm tuỷ đồ chẩn đoán bạch cầu cấp
Chẩn đoán phân biệt
Cần phân biệt bạch cầu cấp với một số bệnh lý:
- Phản ứng giả lơ xê mi: Trong giả lơ xê mi có các đặc điểm: số lượng bạch cầu tăng vừa phải (thường dưới 50 G/L) nhưng có biểu hiện nhiễm trùng nặng trên lâm sàng. Các tế bào bạch cầu hạt có hiện tượng non hóa nhưng tỷ lệ tế bào non chỉ khoảng từ 5%- 20%, không có tăng sinh ác tính dòng bạch cầu trong tủy. Số lượng bạch cầu sẽ về dần bình thường khi tình trạng nhiễm trùng hết;
- Hội chứng rối loạn sinh tủy;
- Nhiều trường hợp cần phân biệt bạch cầu cấp với các bệnh lý: giảm tiểu cầu, suy tủy, u lympho ác tính.
Bạch cầu cấp là một bệnh lý chuyên sâu. Cần được điều trị ở những cơ sở y tế có chuyên ngành huyết học, có đầy đủ phương tiện kỹ thuật, máy móc, bác sĩ được đào tạo và có kinh nghiệm điều trị.
Với những cơ sở y tế không có chuyên khoa huyết học có vai trò phát hiện bệnh lý, điều trị ban đầu (những trường cần hợp cấp cứu), chuyển kịp thời người bệnh lên tuyến chuyên khoa. Đồng thời theo dõi người bệnh ngoại trú giữa các đợt điều trị hóa chất và sau khi ghép tế bào gốc tạo máu.
Mục đích điều trị
- Tiêu diệt tế bào ác tính để lui bệnh hoàn toàn;
- Hạn chế tái phát;
- Nâng cao chất lượng sống cho người bệnh.
Nguyên tắc điều trị
- Sử dụng đa hóa trị liệu.
- Điều trị 3 giai đoạn: Tấn công, củng cố, duy trì.
- Phối hợp giữa điều trị đặc hiệu với hỗ trợ.
- Phối hợp hóa trị liệu với điều trị đích và ghép tế bào gốc.
- Phác đồ điều trị cụ thể phụ thuộc theo từng thể bệnh, mức độ, nhóm nguy cơ.
Phác đồ điều trị bạch cầu cấp cụ thể phụ thuộc theo từng trường hợp
Điều trị bạch cầu cấp dòng tủy (AML) trừ thể tiền tủy bào (APL)
- Người bệnh dưới 60 tuổi: Sử dụng phác đồ tấn công “3+7”, phác đồ củng cố bằng cytarabin liều cao (HDAC).
- Người bệnh trên 60 tuổi: phụ thuộc thể trạng người bệnh:
Điều trị bạch cầu cấp thể tiền tủy bào (APL)
- Điều trị tấn công bằng phác đồ CALGB 9710;
- Điều trị củng cố bằng: ATRA + Daunorubicin;
- Điều trị duy trì bằng ATRA + mercaptopurine + methotrexate;
- Với bạch cầu cấp thể tiền tủy bào tái phát: điều trị bằng ATO ;
- Trường hợp người bệnh trên 60 tuổi: điều trị ATRA đơn độc hoặc ATO;
Điều trị bạch cầu cấp dòng lympho ở người lớn:
Điều trị tấn công, củng cố và duy trì theo International ALL trial MRC UKALL E2993
Điều trị hỗ trợ
- Trường hợp thiếu máu, xuất huyết điều trị hỗ trợ bằng khối hồng cầu, khối tiểu cầu.
- Chống nhiễm trùng bằng cách:
- Người bệnh có thể chống tăng acid uric máu bằng thuốc allopurrinol, tăng bài niệu, truyền dịch, kiềm hóa nước tiểu.
- Khi bạch cầu tăng cao ( trên 100 G/l) cần gạn tách bạch cầu bằng máy tách thành phần máu tự động.
- Cân nhắc ghép tế bào gốc đồng loại với phác đồ điều kiện hóa thông thường hoặc điều kiện hóa tối thiểu kết hợp truyền tế bào lympho người cho.
Ghép tế bào gốc có thể được cân nhắc trong điều trị bạch cầu gốc
- Theo dõi đáp ứng điều trị.
Để theo dõi hiệu quả điều trị bác sĩ có thể dựa vào các tiêu chuẩn về huyết học và các tiêu chuẩn đánh giá tồn dư tối thiểu của bệnh, cụ thể:
- Tiêu chuẩn lui bệnh về huyết học (viện ung thư quốc gia Hoa Kỳ năm 1990):
- Đánh giá tồn dư tối thiểu (MRD): Tồn dư tối thiểu được hiểu là sự tồn tại các tế bào blast sau khi diều trị < 1/104 tế bào bình thường ( <0.01%) bằng kỹ thuật đếm tế bào dòng chảy đa màu hoặc kỹ thuật PCR định lượng.
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
