Bác sĩ: ThS.BSNT Trần Tiến Tùng
Chuyên khoa: Truyền nhiễm
Năm kinh nghiệm: 5 năm kinh nghiệm
Nhiễm vi rút gây u nhú ở người (HPV) là bệnh lây truyền qua đường tình dục phổ biến nhất trên thế giới. Ít nhất 75% số người lớn có quan hệ tình dục ở Mỹ đã bị nhiễm ít nhất một loại HPV sinh dục tại một thời điểm nào đó trong cuộc đời, và tỷ lệ nhiễm HPV trong những người trưởng thành là khoảng 10 - 20%. Tỷ lệ nhiễm HPV đang có xu hướng giảm ở các quốc gia đã thực hiện tiêm phòng.
Các vi rút gây u nhú ở người (HPV) lây nhiễm qua biểu mô của da và niêm mạc. Các biểu hiện lâm sàng phổ biến nhất của nhiễm HPV là mụn cóc trên da (verrucae), ngoài ra còn có mụn cóc sinh dục (condylomata acuminata). Có đến hơn 200 phân tuýp HPV riêng biệt, một số tuýp có xu hướng lây nhiễm các vị trí cụ thể trên cơ thể, ví dụ như HPV tuýp 1 thường lây nhiễm ở lòng bàn chân và tạo ra mụn cóc, trong khi HPV loại 6 và 11 lây nhiễm ở vùng hậu môn sinh dục và gây ra mụn cóc sinh dục.
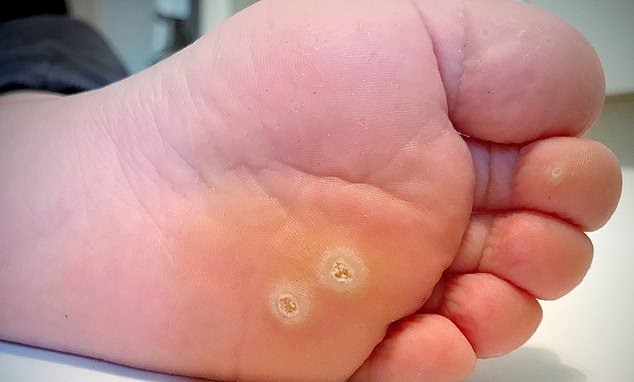
HPV tuýp 1 thường lây nhiễm ở lòng bàn chân và tạo ra mụn cóc
Mụn cóc trên da xảy ra phổ biến nhất ở trẻ em và thanh niên và còn phổ biến hơn ở một số nghề nghiệp, như người chế biến thịt, chế biến gia cầm và cá. Các yếu tố làm cho bệnh dễ phát triển và khó điều trị dứt điểm bao gồm viêm da dị ứng và các tình trạng liên quan đến suy giảm miễn dịch qua trung gian tế bào (HIV/AIDS, cấy ghép nội tạng,…).
Vi rút u nhú ở người (HPV) là một nhóm vi rút DNA sợi đôi, thuộc họ Papillomaviridae. Các nhà nghiên cứu đã xác định được 200 tuýp HPV khác nhau, hơn 40 loại trong số đó có thể lây truyền qua đường tình dục và lây nhiễm ở vùng hậu môn sinh dục. Các vi rút gây u nhú ở người (HPVs) là các vi rút capsid nhỏ, chưa phát triển, có bộ gen tròn 8 kilobase mã hóa 8 gen, trong đó có 2 protein cấu trúc bao bọc, L1 và L2. Chu kỳ sao chép của vi rút có liên quan chặt chẽ đến sự biệt hóa biểu mô (tức là sự trưởng thành của tế bào sừng). Nhiễm trùng ban đầu của tế bào gốc cơ bản xảy ra do kết quả của các vết vỡ vi mô trong biểu mô.
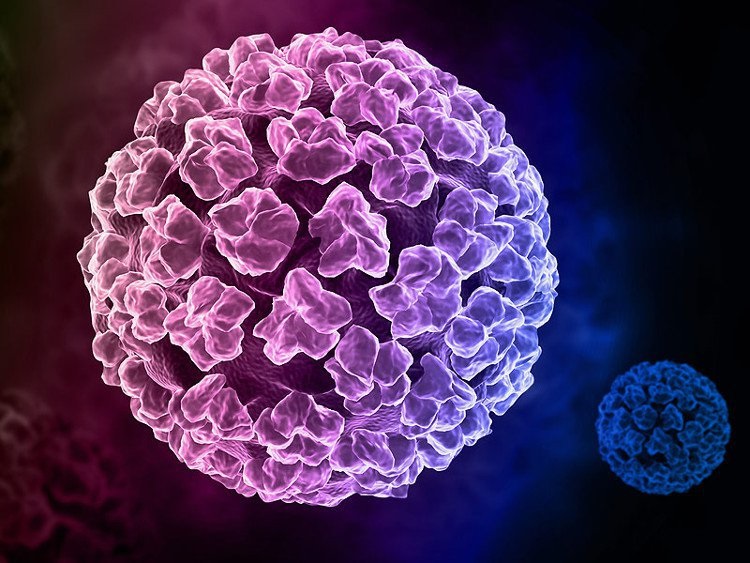
Vi rút u nhú ở người (HPV) là một nhóm vi rút DNA sợi đôi, thuộc họ Papillomaviridae
Hầu hết các trường hợp nhiễm HPV, bao gồm cả những trường hợp có kiểu gen HPV gây ung thư, thường khỏi trong vòng 12 tháng. Trong quá trình nhiễm HPV cổ tử cung, các bất thường tế bào học mức độ thấp có thể được phát hiện trên lâm sàng khi sàng lọc, nhưng thường là thoáng qua. Tuy nhiên, nhiễm trùng HPV tuýp có khả năng gây ung thư kéo dài hơn 12 tháng sẽ làm tăng khả năng xuất hiện các tổn thương tiền ung thư hoặc ung thư, mặc dù không phải tất cả các trường hợp đều tiến triển. HPV có thể đi vào trạng thái tiềm ẩn, có thể tái phát trở lại.
Các tuýp HPV sinh dục được chia thành các loại nguy cơ thấp và nguy cơ cao dựa trên nguy cơ gây ung thư ở bất kỳ vùng nào trên cơ thể. Loại nguy cơ thấp HPV 6, HPV 11 gặp khoảng 90% trường hợp mụn cóc sinh dục, mặc dù tình trạng đồng nhiễm với các tuýp HPV nguy cơ cao khác có thể xảy ra. Các loại HPV khác nhau có xu hướng lây nhiễm các vị trí khác nhau trên cơ thể và do đó có liên quan đến các bệnh khác nhau.
Mụn cóc ở da có thể biểu hiện thành mụn cóc thông thường (verruca vulgaris), mụn cóc dạng cây (verruca plantaris) và mụn cóc phẳng (verruca plana).
Mụn cóc ở da cũng được mô tả dựa trên vị trí (mụn cóc quanh miệng, mụn cóc sinh dục,…) hoặc hình thái (mụn cóc dạng sợi hoặc khảm). Mụn cóc có thể xuất hiện đơn lẻ, theo nhóm hoặc khi mụn cóc liên kết lại với nhau tạo thành mảng. Mụn cóc khảm là những mụn cóc liên kết với nhau.
Mụn cóc thông thường
Bệnh do các HPV tuýp 1, 2, 4, 27, 29 gây ra, chúng thường chỉ gây đau nhẹ khi nằm ở vị trí tì đè. Tổn thương kích thước 2-10 mm, có ranh rới rõ, cứng và thô ráp, màu vàng nâu hoặc xám đen, hình dạng không cố định. Các tổn thương mụn cóc thông thường hay xuất hiện ở các vị trí bị chấn thương, nhưng có khả năng sẽ lây lan ra nới khác.
Mụn cóc dạng nhú
Vị trí thường nằm ở vùng mặt cổ như mí mắt, môi,..Tổn thương thường không gây ra đau đớn hay ngứa ngáy cho người mắc, dễ điều trị và không tiến triển ác tính.
Mụn cóc phẳng
Tổn thương phổ biến ở người trẻ (trẻ em, thanh thiếu niên), dễ lây, do HPV các tuýp 3, 10, 28, 49 gây nên, với hình dạng đặc trưng là bằng phẳng, màu hồng hoặc xám, bề mặt bóng. Chúng thường xuất hiện ở vùng mặt hoặc vị trí tổn thương da, khó điều trị.
Mụn cóc lòng bàn tay, bàn chân
Do HPV tuýp 1 gây ra, xuất hiện ở lòng bàn tay và lòng bàn chân. Mụn cóc vùng này thường gây đau đớn khó chịu do nằm trên bề mặt dễ bị tì đè và dễ nhầm lẫn với những vết chai trên bàn tay, bàn chân.
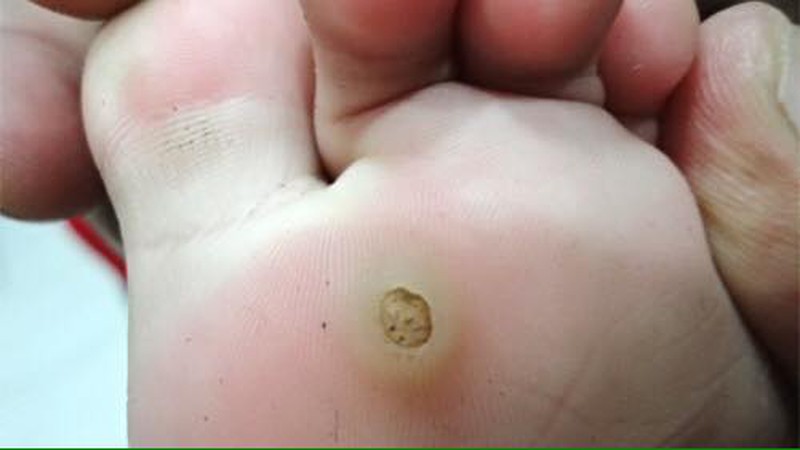
Mụn cóc lòng bàn tay, bàn chân
Mụn cóc thể khảm
Giống với mụn cóc lòng bàn chân, nhưng do sự hình thành của vô số mụn cóc nhỏ hợp lại, tạo thành thể khảm. Chúng có những đặc điểm giống với mụn cóc lòng bàn chân thông thường khác.
Mụn cóc quanh móng.
Thường gặp ở những người có thói quen cắn móng tay hoặc thường xuyên để tay bị ướt như nấu ăn, rửa bát. Tổn thương xuất hiện giống như vùng da bị dày lên, giống như súp lơ quanh móng, hay bị mất lớp biểu bì và bệnh nhân dễ bị tách móng, nếu các vết nứt lan rộng sẽ gây đau.
Mụn cóc sinh dục
Mụn cóc sinh dục ngoài thường được tìm thấy trên âm hộ, dương vật, bẹn, đáy chậu, da hậu môn, da quanh hậu môn. Tổn thương có thể là đơn lẻ hoặc tập trung, phẳng, hình vòm, hình súp lơ, hình sợi, dạng nấm, dạng hạt, dạng hạt, dạng mảng, nhẵn (đặc biệt là ở trục dương vật). Màu sắc khác nhau (trắng, màu da, ban đỏ (hồng hoặc đỏ), tím, nâu hoặc tăng sắc tố). Sùi mào gà thường mềm khi sờ và có thể có đường kính từ 1 mm đến vài cm. Mụn cóc thường không có triệu chứng nhưng đôi khi có thể ngứa.
Sau khi xuất hiện, mụn cóc sinh dục có thể tăng về số lượng và kích thước hoặc tự thoái lui. Khoảng một phần ba số mụn cóc sinh dục tự thoái triển mà không cần điều trị trong vòng bốn tháng. Nhiễm vi rút u nhú ở người (HPV) có thể vẫn tồn tại mặc dù đã không còn tổn thương có thể nhìn thấy được, do đó có khả năng tái phát.
- Mụn cóc phát triển lớn gây đau và chảy máu khi chạm vào.
- Mụn cóc bị tổn thương gây bội nhiễm vi khuẩn.
- Để lại sẹo xấu do không được điều trị đúng cách.
- Mụn cóc ung thư hóa.
Nhiễm vi rút u nhú ở người (HPV) xảy ra do tiếp xúc trực tiếp với da có vết thương, niêm mạc hoặc các vị trí chấn thương của bệnh nhân. Virus xâm nhập vào các tế bào của lớp đáy biểu bì thông qua các vết xước nhỏ. Sau khi mắc phải, nhiễm HPV có thể bước vào giai đoạn tiềm ẩn mà không có dấu hiệu hoặc triệu chứng.
Việc lây truyền theo chiều dọc của HPV từ phụ nữ mang thai mắc bệnh sùi mào gà sang thai nhi là có thể xảy ra.
- Người có hoạt động tình dục mạnh mẽ, nhất là quan hệ tình dục không an toàn, bao gồm những tiếp xúc của da và niêm mạc, là yếu tố nguy cơ chính gây nhiễm vi rút u nhú ở người (HPV) ở bộ phận sinh dục.
- Người đang có tình trạng ức chế miễn dịch do hóa chất, xạ trị hay do nhiễm vi rút, có tỷ lệ mắc, tỷ lệ tái phát và chuyển dạng ác tính của mụn cóc sinh dục cao hơn người bình thường.
- Người hút thuốc lá nhiều tăng nguy cơ nhiễm mụn cóc.

Người hút thuốc lá nhiều tăng nguy cơ nhiễm mụn cóc.
- Nam giới chưa cắt bao quy đầu có nguy cơ nhiễm mụn cóc sinh dục cao hơn những người đã cắt.
- Tỷ lệ xuất hiện mụn cóc nam > nữ, nhất là nam quan hệ tình dục đồng giới.
Vì mụn cóc có khả năng lây nhiễm, bệnh nhân nên tránh để mụn cóc tiếp xúc với người khác. Ngoài ra, không nên sử dụng lại các dụng cụ dùng để gọt mụn cóc trên da hoặc cắt móng tay bình thường và cũng không nên dùng chung với người khác.
Tiêm vắc xin ngừa vi rút u nhú ở người (HPV) là biện pháp hiệu quả để phòng ngừa mụn cóc sinh dục và ung thư sinh dục liên quan đến HPV.Trong khi việc điều trị mụn cóc ở da còn nhiều thách thức, việc phát triển các loại vắc - xin hiệu quả cao để phòng ngừa bệnh do HPV sẽ rất có giá trị.
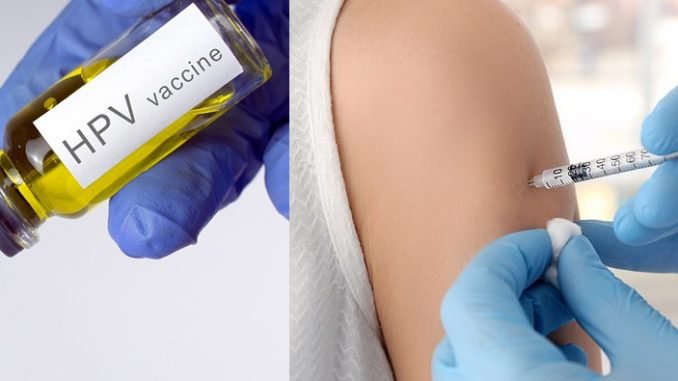
Tiêm vắc xin ngừa vi rút u nhú ở người (HPV) là biện pháp hiệu quả để phòng ngừa mụn cóc sinh dục và ung thư sinh dục
Chẩn đoán mụn cóc trên da chủ yếu dựa trên biểu hiện lâm sàng. Việc xuất hiện các mao mạch huyết khối khi cắt bỏ các mảnh vụn tăng sừng bên trên mụn cóc hoặc mụn cơm thông thường là một đặc điểm có thể giúp chẩn đoán. Nếu thực hiện soi da, các mao mạch huyết khối có thể xuất hiện dưới dạng các chấm và giọt màu đen đến đỏ đồng nhất.
Nếu không chắc chắn về chẩn đoán, sinh thiết nên được thực hiện. Thường cạo hoặc cắt bằng kéo để loại bỏ mụn cóc nghi ngờ hoặc lấy mẫu mụn cóc lớn nghi ngờ là đủ.
Chẩn đoán phân biệt
- Dày sừng tiết bã
- Acrochordon
- Các khối u ác tính ở da
- U mềm lây
Có thể không cần điều trị mụn cóc trên da, mụn cóc có thể tự tiêu biến, nhất là ở trẻ em. Tuy nhiên, nếu có những vấn đề sau đây, bệnh nhân nên được đều trị mụn cóc :
- Đau, khó chịu hoặc suy giảm chức năng liên quan
- Bệnh nhân lo bị dị nghị hoặc sự kỳ thị của xã hội
- Các mụn cơm dai dẳng
- Ức chế miễn dịch (một yếu tố nguy cơ đối với mụn cóc lan rộng và kháng thuốc)
Các phương pháp điều trị phổ biến bao gồm phá hủy mụn cóc bằng hóa học hoặc vật lý đối với mô bị ảnh hưởng (axit salicylic, phương pháp áp lạnh, cantharidin, axit trichloroacetic, phẫu thuật, laser), tăng cường phản ứng miễn dịch tại chỗ (imiquimod, liệu pháp miễn dịch tại chỗ hoặc tiêm trong miệng) và liệu pháp chống tăng sinh (fluorouracil bôi, bleomycin ).
Điều trị mụn cóc thông thường và mụn cơm
- Điều trị đầu tay: Axit salicylic tại chỗ (17-50%) và phương pháp áp lạnh với nitơ lỏng là những phương pháp điều trị phổ biến nhất đối với mụn cóc thông thường. Axit salicylic làm tróc lớp biểu bì bị ảnh hưởng và cũng có thể kích thích miễn dịch tại chỗ. Ưu điểm của axit salicylic bao gồm dễ sử dụng, bôi thuốc không đau và giảm thiểu nguy cơ tác dụng phụ nghiêm trọng. Hiệu quả sạch mụn có thể lên đến 80%.
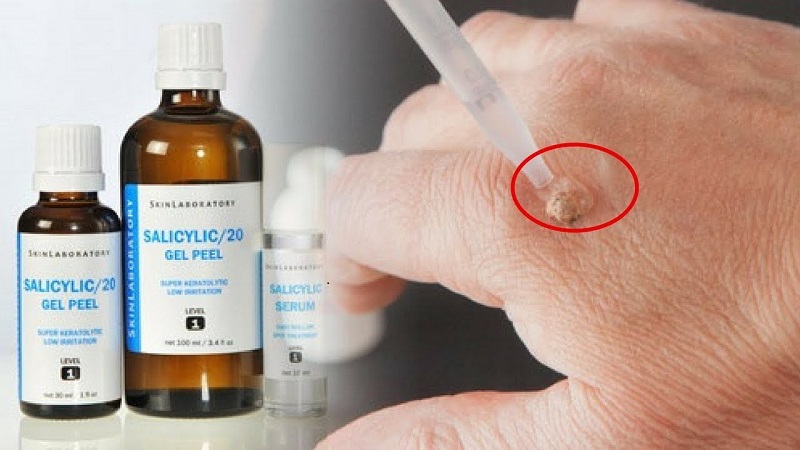
Axit salicylic tại chỗ
- Phương pháp áp lạnh: Phương pháp áp lạnh với nitơ lỏng là phương pháp điều trị phổ biến. Một nhược điểm của phương pháp áp lạnh là gây đau đớn khi điều trị. Do đó, phương pháp áp lạnh chủ yếu được sử dụng cho mụn cóc ở trẻ lớn và người lớn và thường tránh ở trẻ nhỏ. Điều trị được lặp lại sau mỗi hai đến ba tuần cho đến khi hết mụn cơm, tối đa là 6 lần điều trị. Hiệu quả sạch mụn từ 14 đến hơn 90%.
- Bleomycin Intralesional: Bleomycin là một tác nhân hóa học trị liệu thường được dùng để điều trị các khối u ác tính có thể có hiệu quả đối với mụn cóc thông qua gây độc tế bào hay virus. Nhược điểm của tiêm bleomycin là gây đau. Hiệu quả sạch mụn từ 16-94%.
- Fluorouracil: Là thuốc có tác dụng chống ung thư, ức chế tổng hợp DNA và RNA do đó ngăn ngừa tăng sinh mụn cóc. Tỷ lệ chữa khỏi khoảng 50%.
- Các phương pháp điều trị khác: Laser, phẫu thuật, Cantharidin 0,7%, Imiquimod, Axit trichloroacetic, dùng băng keo,…
Điều trị mụn cóc phẳng
Nhiều phương pháp điều trị đối với mụn cóc thông thường cũng có thể có hiệu quả đối với mụn cóc phẳng. Tuy nhiên, hiệu quả của hầu hết các biện pháp can thiệp đối với mụn cóc phẳng chưa được đánh giá đầy đủ.
- Phương pháp áp lạnh và thuốc bôi như axit salicylic, tretinoin tại chỗ, imiquimod , và Fluorouracil (FU) là những phương pháp điều trị phổ biến nhất. Trị liệu bằng phương pháp áp lạnh thường được lặp lại sau mỗi ba đến bốn tuần khi cần thiết. Tretinoin , imiquimod và FU tại chỗ thường được áp dụng hàng ngày, có tác dụng sau vòng vài tuần.
- Các phương pháp điều trị ít phổ biến hơn bao gồm axit glycolic 15%kết hợp với axit salicylic 2%, cantharidin, kali hydroxit tại chỗ, Bacillus Calmette-Guérin tại chỗ, sulfat kẽm tại chỗ, liệu pháp miễn dịch tiếp xúc tại chỗ, laser,…
Điều trị mụn cóc dạng sợi
Do kích thước nhỏ và hình thái dạng dát của mụn cóc dạng sợi , phương pháp điều trị phổ biến nhất là phẫu thuật cắt bỏ và áp lạnh. Phẫu thuật loại bỏ mụn cóc dạng sợi có thể được thực hiện bằng cách "cắt bỏ vết cắt" bằng kéo phẫu thuật hoặc cạo râu. Hút điện hoặc sử dụng clorua nhôm tại chỗ rất hữu ích để cầm máu.
Phương pháp áp lạnh thường được thực hiện với kỹ thuật đông lạnh tiếp xúc để hạn chế tổn thương cho vùng da xung quanh. Kẹp phẫu thuật, kim giữ hoặc dụng cụ cầm máu được nhúng nhanh vào nitơ lỏng và được sử dụng để nắm và đông lạnh mụn cóc.
1. Beth G Goldstein, MD et al, “Cutaneous warts (common, plantar, and flat warts)”, Sep 19, 2019, Uptodate.
2. Joel M Palefsky, MD, “Human papillomavirus infections: Epidemiology and disease associations”, Dec 03, 2020, Uptodate.
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
