Bác sĩ: ThS.BSNT Trần Hiền
Chuyên khoa:
Năm kinh nghiệm:
Xuất huyết giảm tiểu cầu miễn dịch (ITP) hay còn gọi là Xuất huyết giảm tiểu cầu vô căn là một bệnh lí rối loạn tự miễn dịch hiếm gặp đặc trưng bởi số lượng tiểu cầu thấp bất thường, có thể dẫn đến tăng chảy máu và bầm tím. Tình trạng này phát sinh khi hệ thống miễn dịch của cơ thể sản sinh các tự kháng thể phá hủy tiểu cầu, các thành phần máu cần thiết cho quá trình đông máu.
Xuất huyết giảm tiểu cầu miễn dịch có thể được phân thành hai loại chính: Xuất huyết giảm tiểu cầu cấp tính và Xuất huyết giảm tiểu cầu mạn tính. Tuy nhiên, xuất huyết giảm tiểu cầu cấp tính phổ biến hơn ở trẻ em và thường theo sau nhiễm virus. Tình trạng này sẽ tự hồi phục trong vòng sáu tháng. Ngược lại, xuất huyết
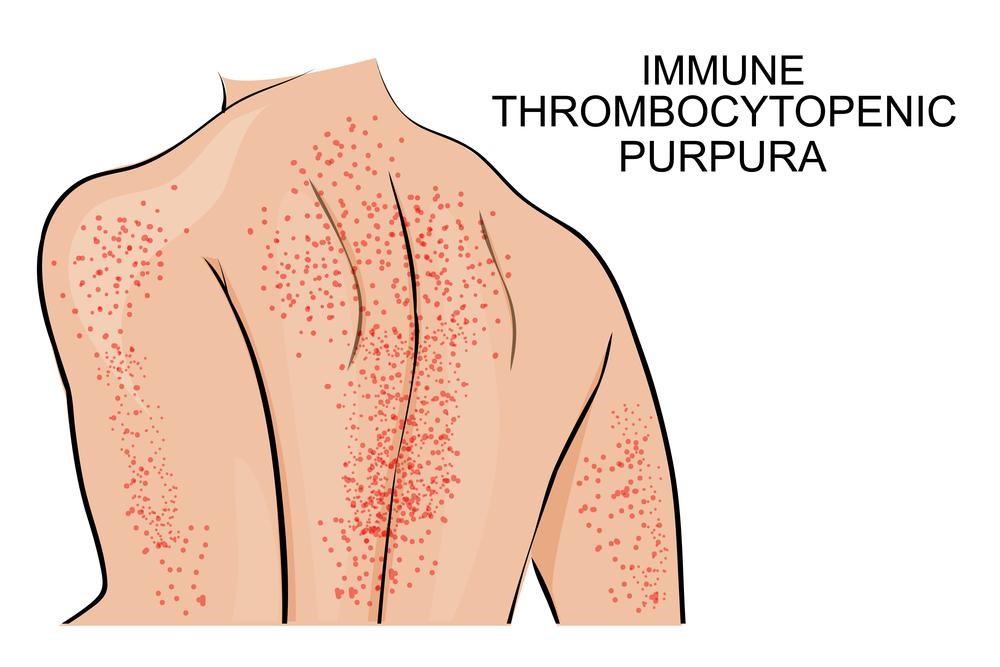
Xuất huyết triệu chứng điển hình trong bệnh ITP
giảm tiểu cầu mạn tính thường phổ biến hơn ở người lớn và có thể tồn tại trong nhiều năm, và thường đòi hỏi phải điều trị liên tục.
Tỷ lệ mắc ITP thay đổi theo độ tuổi và giới tính. Ở trẻ em, tỷ lệ mắc mới hàng năm được ước tính từ 1,9 đến 6,4 trên 100.000, trong khi ở người lớn, tỷ lệ mắc mới là khoảng 3,3 trên 100.000. Tỷ lệ hiện mắc có xu hướng cao hơn ở phụ nữ từ 20-29 tuổi và tăng đáng kể ở nam giới trên 70 tuổi.
Nguyên nhân chính hình thành ITP đến nay vẫn chưa rõ ràng; tuy nhiên trong một số điều kiện bệnh lí như nhiễm vi-rút như HIV hoặc viêm gan C có thể là yếu tố nguy cơ tăng khả năng hình thành ITP thứ phát. Các cơ chế chính trong bệnh lí ITP bao gồm
Cơ chế chính hình thành nên bệnh lí ITP là sản xuất các tự kháng thể IgG nhắm vào các kháng nguyên bề mặt tiểu cầu, đặc biệt là phức hợp glycoprotein (GP) IIb / IIIa và GP Ib-IX-V. Những tự kháng thể này liên kết với kháng thể trên bề mặt tiểu cầu hoá hướng động đại thực bào tới vị trí tiểu cầu để thực bào và tiêu huỷ chúng.
Quá trình này được thực hiện trung gian thông qua các thụ thể Fcγ (FcγRs) trên bề mặt đại thực bào nhận diện vùng Fc của các tự kháng thể liên kết, dẫn đến tăng cường thực bào.
Các tế bào T đóng một vai trò quan trọng trong sinh bệnh học của ITP. Có bằng chứng về khiếm khuyết trong các tế bào T điều hòa (TRegs) và sự mất cân bằng giữa các tập hợp con tế bào T hiệu ứng (T effector - Th1 và Th17) ở bệnh nhân ITP. Cụ thể, giảm hoạt động TReg góp phần vào sự suy yếu của các cơ chế tự dung nạp kháng nguyên, cho phép các tế bào B tự phản ứng tăng sinh và tạo ra các tự kháng thể chống tiểu cầu. Đặc biệt trong điều kiện tăng nồng độ của các cytokine gây viêm như IL-6 và TNF-α làm trầm trọng thêm sự mất cân bằng này, kích hoạt các tế bào T hiệu ứng ( Th1 / Th17) làm tăng các đáp ứng tự miễn dịch.
Kích hoạt bổ thể
Ngoài việc bị phá huỷ qua trung gian kháng thể, hoạt hóa bổ thể cũng có thể góp phần phá hủy tiểu cầu trong ITP. Tự kháng thể có thể kết hợp với các thành phần bổ thể trên bề mặt tiểu cầu, dẫn đến ly giải của chúng thông qua các con đường qua trung gian bổ thể. Cơ chế này có thể đặc biệt phù hợp trong trường hợp không thể phát hiện tự kháng thể.
Cơ chế hình thành bệnh xuất huyết giảm tiểu cầu
Giảm sản xuất tiểu cầu
Trong khi sự phá hủy tiểu cầu tăng lên là một dấu hiệu của ITP, sản xuất tiểu cầu bị suy yếu cũng đóng một vai trò quan trọng. Thrombopoietin (TPO), một chất điều chỉnh chính của việc sản xuất tiểu cầu từ megakaryocytes trong tủy xương, có thể không đủ hiệu quả ở bệnh nhân ITP do ức chế qua trung gian tự kháng thể hoặc phá hủy megakaryocytes. Hơn nữa, các nghiên cứu đã chỉ ra rằng nhiều bệnh nhân biểu hiện mức TPO bình thường hoặc giảm mặc dù số lượng tiểu cầu thấp.
Tăng quá trình chết theo chương trình (Apoptosis) ở tiểu cầu
Nghiên cứu gần đây đã nhấn mạnh vai trò của quá trình chết theo chương trình của tiểu cầu trong ITP. Tiểu cầu từ bệnh nhân ITP cho thấy tăng các dấu hiệu apoptosis, bao gồm khử cực màng ty thể và tiếp xúc với phosphatidylserine (PS) trên bề mặt của các tế bào tiểu cầu. Tiểu cầu chết theo chương trình được nhận biết và làm sạch bởi các đại thực bào, góp phần tiếp tục gây giảm tiểu cầu. Quá trình chết theo chương trình này được cho là có liên quan với một số loại kháng thể chống glycoprotein.
Các triệu chứng của ITP có thể từ nhẹ đến nặng và các dấu hiệu gợi ý là hội chứng chảy máu, hay gặp nhất ở da và niêm mạc. Hội chứng xuất huyết là biểu hiện nổi bật nhất của bệnh với các triệu chứng dễ nhận thấy như:
Các triệu chứng nặng khác như:
Trong nhiều trường hợp, những người bị ITP nhẹ có thể không biểu hiện bất kỳ triệu chứng nào cho đến khi số lượng tiểu cầu của họ giảm đáng kể và thường được phát hiện qua các đợt kiểm tra sức khoẻ định kì. Ngoài ra tuỳ thuộc vào thể tiến triển bệnh của ITP mà các triệu chứng có thể xuất hiện với thời gian và mức độ khác nhau.
ITP cấp tính: Thường xảy ra trẻ nhỏ ở độ tuổi từ 2-6 tuổi và khởi phát sau một đợt nhiễm trùng đặc biệt là nhiễm trùng tai mũi họng. Các triệu chứng của thể ITP này thường diễn ra rầm rộ nhưng hầu hết 80-90% có thể tự khỏi trong vòng 6 tháng. Tuy nhiên, trong trường hợp khi số lượng tiểu cầu giảm dưới 10G/L bệnh nhân có thể xuất hiện các triệu chứng nặng như xuất huyết não màng não và tử vong.
ITP mạn tính: Là tình trạng ITP được đặc trưng bởi các triệu chứng tiến triển kéo dài trên 6 tháng. ITP mạn tính có thể gặp ở cả người lớn và trẻ nhỏ, tuy nhiên bệnh phổ biến hơn ở người lớn đặc biệt là phụ nữ và có thể thay đổi mức độ theo thời gian. Cho đến hiện nay không có một chỉ dấu chắc chắn nào giúp có thể tiên lượng từ đầu các triệu chứng ở các bệnh nhân ITP sẽ tiến triển mạn tính. Trong các trường hợp mạn tính, cá nhân có thể trải qua các giai đoạn triệu chứng trầm trọng hơn sau đó là thuyên giảm. Tình trạng này đòi hỏi phải được quản lý và theo dõi liên tục do nguy cơ biến chứng nghiêm trọng, bao gồm các đợt chảy máu đe dọa tính mạng. Có một số yếu tố là nguy cơ để tiến triển từ ITP cấp tính sang mạn tính như độ tuổi cao khi được chẩn đoán, nữ giới, số lượng tiểu cầu thấp tại thời điểm chẩn đoán, sự hiện diện của các tự kháng thể (ANA) tại thời điểm chẩn đoán, và các bệnh lí đi kèm….
Để chẩn đoán được các bệnh lí ITP bệnh nhân cần được thực hiện một số xét nghiệm lâm sàng đánh giá một số chỉ số bao gồm:
Số lượng tiểu cầu (PLT) giảm: Khi kết quả số lượng tiểu cầu PLT < 100 G/L là một dấu hiệu hỗ trợ chẩn đoán
Không có tính trạng thiếu máu: Các chỉ số như số lượng hồng cầu -RBC, Hematocrit -HCT, Hemoglobin -Hb, Thể tích trung bình hồng cầu -MCV, MCHC trong giới hạn bình thường.
Số lượng tế bào bạch cầu: Các chỉ số về số lượng bạch cầu (WBC, LYM, EOS, NEU, BASO,…) nằm trong giới hạn bình thường hoặc tăng nhẹ.
Không có bằng chứng về bất thường hình thái tế bào máu ngoại vi liên quan đến loạn sản tế bào máu.
Các xét nghiệm đông máu huyết tương thường không có biểu hiện bất thường, cụ thể là APTT bình thường, Tỷ lệ phức hệ Prothrombin bình thường, Định lượng fibrinogen bình thường.
Có thể thấy tăng immunoglobulin (thường là IgG). Immunoglobulin gắn bề mặt tiểu cầu ở 70% bệnh nhân và thường tăng cao
Xét nghiệm tuỷ xương được khuyến cáo nếu trong máu ngoại vị phát hiện các bất thường về số lượng và hình thái tế bào ( Như WBC <3 hoặc >10 G/L, MCV > 110fL,…).
Hiện nay tại Trung tâm xét nghiệm - Hệ thống y tế Medlatec có thể thực hiện được các xét nghiệm phục vụ cho chẩn đoán ITP với các trạng thiết bi hiện đại, thời gian trả kết quả nhanh, và độ chính xác cao.
Chẩn đoán ITP dựa trên các triệu chứng điển hình của bệnh như hội chứng xuất huyết với nhiều mức độ khác nhau nhau như: Bầm tím, Ban xuất huyết dưới da, Chảy máu niêm mạc, Chảy máu tiêu hoá hay Xuất huyết nội sọ.
Trên xét nghiệm lâm sàng phát hiện tình trạng suy giảm số lượng tiểu cầu và loại trừ các nguyên nhân khác.
ITP được chẩn đoán phân biệt với một số bệnh lí giảm tiểu cầu do các nguyên nhân khác như:
Tóm lại chẩn đoán bệnh lí ITP là một chẩn đoán loại trừ.
Corticosteroid:
Corticosteroid thường được sử dụng để ức chế hoạt động của hệ thống miễn dịch chống lại tiểu cầu. Có hai loại corticosteroid thường được sử dụng là
Prednisone đường uống trong 2-3 tuần và có thể kéo dài tới 6-8 tuần. Dexamethasone đường uống được sử dụng với liều cao hơn và thời gian ngắn hơn.
Tỷ lệ đáp ứng với thuốc ban đầu của bệnh nhân khoảng 70-80% nhưng tỷ lệ tái phát sau điều trị cao và tỷ lệ khỏi thấp
Truyền Immunoglobulin tĩnh mạch
Truyền Immunoglobulin tĩnh mạch có thể tăng số lượng tiểu cầu nhanh bằng cách cung cấp các kháng thể kháng lại các tự kháng thể kháng tiểu cầu.
Bệnh nhân thường đáp ứng nhanh và số lượng tiểu cầu tăng sau 24-48h
Kháng thể kháng anti-D
Sử dụng phương pháp điều trị này trong trường hợp bệnh nhân dương tính với Rh và có chức năng lách bình thường. Liệu pháp này có thể tạm thời giảm thiểu sự phá huỷ tiểu cầu của lách
Phương pháp điều trị hàng thứ 2
Nếu bệnh nhân ITP điều trị thất bại với phương pháp đầu bảng hoặc bệnh nhân mắc ITP mạn tính sẽ được cân nhắc điều trị bằng phương pháp thuộc nhóm này
Rituximab
Kháng thể đơn dòng nhắm đích CD20 trên tế bào B, giảm thiểu sự sản xuất các kháng thể kháng tiểu cầu.
Bệnh nhân sử dụng liệu pháp có tỷ lệ đáp ứng 60-80% sau 6 tháng, và tỷ lệ đáp ứng giảm dần qua thời gian.
Cắt lách
Phẫu thuật cắt bỏ lá lách được xem xét cho các trường hợp mãn tính khi các phương pháp điều trị khác đã thất bại, vì nó có thể dẫn đến những cải thiện đáng kể về số lượng tiểu cầu cho nhiều bệnh nhân. Phương pháp này có thể điều trị khỏi cho 70% số bệnh nhân ITP.
Gần đây có nhiều các liệu pháp điều trị mới được phát triển như: Sử dụng thuốc ức chế enzyme Tyrosine kinase ở lách, Ức chế Tyrosine kinase Bruton, Liệu phát nhắm đích tế bào Plasma, Ức chế receptor Fc trưởng thành,…
Thông thường các trường hợp ITViệc quản lý ITP phụ thuộc vào mức độ nghiêm trọng của các triệu chứng và số lượng tiểu cầu. Chiến lược điều trị có thể bao gồm:
Theo dõi và đánh giá lại
Trong trường hợp bệnh nhân có giảm số lượng tiểu cầu nhẹ (Số lượng TC > 20.000/uL) mà không xuất hiện triệu chứng chảy máu. Xét nghiệm kiểm tra số lượng TC thường xuyên là cần thiết để đánh giá bất kỳ sự thay đổi nào trong trường hợp theo dõi bệnh nhân.
Trong trường hợp bệnh nhân có các triệu chứng chảy máu và số lượng tiểu cầu giảm nặng cần sử dụng các loại thuốc điều trị.
Thuốc đầu bảng được lựa chọn để điều trị cho bệnh nhân ITP có triệu chứng bao gồm :
P ở cả trẻ em và người lớn đều có tiên lượng tốt, hồi phục trong vòng 6 tháng. Tuy nhiên trẻ em ít có nguy cơ mắc ITP mạn tính hơn người trưởng thành. Khoảng 64% người trưởng thành mắc ITP khỏi hoàn toàn sau điều trị và chỉ 2% số bệnh ITP trưởng thành tự khỏi .
Các trường hợp ITP cấp tính có tiên lượng tốt hơn ITP mạn tính do các trường hợp ITP mạn tính cần điều trị liên tục có nguy cơ biến chứng cao.
Các trường hợp có hội chứng xuất huyết nặng số lượng tiểu cầu giảm thấp <10000/uL có nguy cơ đe doạ tính mạng do xuất huyết nội sọ, hoặc xuất huyết tiêu hoá.
Quản lí và theo dõi dài hạn ở bệnh nhân ITP là cần thiết.
ITP vẫn là một rối loạn phức tạp, đòi hỏi một cách tiếp cận liên chuyên ngành để quản lý hiệu quả. Các nghiên cứu hiện nay nhằm mục đích làm rõ hơn về cơ chế bệnh sinh của ITP và phát triển các liệu pháp điều trị nhắm mục tiêu. Khi nhận thức về bệnh ngày càng được nâng cao, điều quan trọng là các trung tâm y tế cần nhận diện sớm các dấu hiệu của bệnh và cung cấp các biện pháp điều trị phù hợp để cải thiện kết quả cho bệnh nhân. Bài giới thiệu này cung cấp cái nhìn tổng quan về bệnh xuất huyết giảm tiểu cầu miễn dịch (ITP), làm nổi bật các yếu tố quan trọng như dịch tễ học, cơ chế bệnh sinh, triệu chứng, chẩn đoán, lựa chọn điều trị và ảnh hưởng của bệnh đến cuộc sống của bệnh nhân. Việc nghiên cứu sâu hơn vào từng khía cạnh sẽ giúp nâng cao sự hiểu biết và cải thiện quản lý bệnh lý này.
Tài liệu tham khảo:
Quý khách hàng vui lòng lựa chọn dịch vụ y tế theo nhu cầu!
